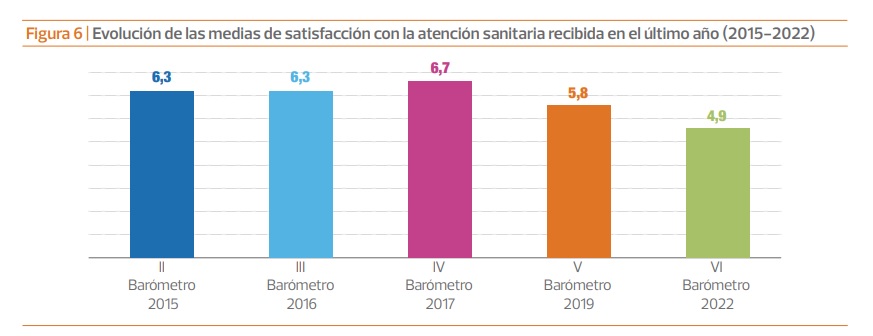
Los pacientes crónicos valoran con 4,9 puntos sobre 10 la atención recibida en el último año en el Sistema Nacional de Salud (SNS), cuyo funcionamiento es calificado con solo 4,5 puntos. Además, tan solo un 11% del colectivo considera que su estado de salud es ‘bueno’ o ‘muy bueno’, estado que merece un ‘regular’ para otro 49% y que según el 40% restante ha empeorado en el último año, siendo su calificación de ‘mala’ o ‘muy mala’. Así lo muestran los resultados del sexto Barómetro ‘EsCrónicos’, estudio realizado por la Plataforma de Organizaciones de Pacientes (POP) con la participación de 1.133 pacientes.
El objetivo de este barómetro, llevado a cabo con la colaboración de la Universidad Complutense de Madrid (UCM), es conocer el grado de satisfacción de los pacientes con la calidad de la asistencia recibida y proponer medidas para mejorarla. Y es que, como explica Carina Escobar, presidenta de la POP, “necesitamos aflorar la percepción de los pacientes, sus familiares y sus cuidadores sobre la asistencia que están recibiendo, así como identificar las deficiencias del sistema y cómo este tiene que adaptarse a las necesidades de la cronicidad”.
Satisfacción decreciente
La valoración media otorgada por los pacientes a su atención, de solo 4,9 puntos, es inferior a la registrada en el anterior barómetro, publicado en 2019 y en el que se superó ligeramente el aprobado: 5,6 puntos. Un descenso que, a juicio de la POP, es atribuible al deterioro de la sanidad en el contexto pandémico y pospandémico. Para Escobar, “la pandemia solo ha hecho empeorar la situación de las personas con enfermedad crónica”.
De hecho, el porcentaje de valoraciones positivas sobre la atención recibida tan solo ha subido en el caso de los servicios de urgencias –40% frente a 37% en 2019–, cayendo de forma muy notoria tanto en la atención primaria –42% frente a 64% en el anterior barómetro– como en la especializada –43% frente a 50% en 2019.
Asimismo, la valoración general es significativamente inferior a la registrada en el cuarto barómetro, publicado en 2017 y en el que la nota media fue de 6,4 puntos. Como indica Ana Castellanos, coordinadora de la Plataforma, la realidad señala “que desde 2017 y cada dos años se está perdiendo aproximadamente un punto en el índice de satisfacción de los pacientes”.
La razón para esta pérdida se explica por varios factores, siendo el primero de los mismos el acceso al diagnóstico. El tiempo que transcurre desde el inicio de los síntomas hasta que el paciente obtiene un diagnóstico supera el año en un 62% de los casos y hasta los dos años en el 45%. Una demora que, cuando menos en parte, obedece al número de especialistas visitados –la media es de 3,7– y que según la mayoría de los afectados tiene un impacto notable no solo en el desarrollo de su enfermedad, sino también en su vida social y en su trabajo y vida familiar.
Es más; concretado el diagnóstico, el informe revela una importante deficiencia en la comunicación médico-paciente. De hecho, el 43% de los pacientes no llegan a comprender su enfermedad, el 57% desconoce cómo va a evolucionar y el 63% no sabe cómo afrontarla. Como alerta Carina Escobar, “que ese porcentaje de pacientes no tenga la información adecuada para hacer frente a su enfermedad genera una brecha con quienes sí la tienen. Cuando el paciente cuenta con información suficiente mejora indudablemente su relación con la enfermedad y disminuyen los cuidados necesarios”.
Inequidad territorial
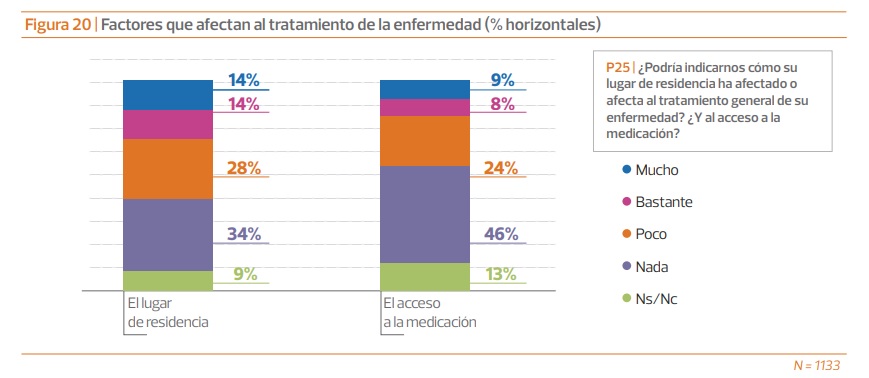
El sexto Barómetro ‘EsCrónicos’ también pone de relieve la inequidad territorial en el tratamiento de la enfermedad o, lo que es lo mismo, y en palabras de Carina Escobar, «la incidencia que tiene el factor territorial en el tratamiento de la enfermedad, dado que los servicios de atención varían en función de cada comunidad autónoma».
Así, los autores del estudio preguntaron a los pacientes si su lugar de residencia había afectado o afectaba al tratamiento general de su enfermedad y al acceso a su medicación. Al 28% les afectaba (mucho + bastante) el lugar de residencia y al 17% (mucho + bastante) el acceso a la medicación. Por ello, la POP solicita el desarrollo de políticas que favorezcan la cohesión territorial y una mayor cooperación tanto dentro de la propia comunidad autónoma como entre comunidades.
Además, los resultados muestran la existencia de una demora media de 5,9 meses entre el diagnóstico y el inicio del tratamiento. Un retraso que impacta de forma muy negativa tanto en el desarrollo de la enfermedad como en el estado emocional y vida social, familiar y labor del paciente. Y cuanto mayor es esta demora mayor es este impacto negativo.
Y una vez establecido el tratamiento, ¿qué información sobre el mismo recibe el paciente? Pues sobre todo, sobre la posología –72% de los casos– y su funcionamiento (60%). No tanto así sobre sus efectos secundarios (11%), otras opciones farmacológicas (9%) y, de haberlas, otras alternativas no farmacológicas (9%). Además, un 15% de los pacientes encuestados afirmó no haber recibido ninguna información al respecto.
En consecuencia, apunta la presidenta de la POP, “el estudio pone en evidencia la importancia de facilitar información completa al paciente sobre su patología y el tratamiento, en especial, en aspectos como los efectos secundarios, pautas de vida saludables y otras opciones farmacológicas”.
Además, la decisión de optar por un tratamiento recae exclusivamente en el médico en la tercera parte de las ocasiones, siendo solo un 10% los pacientes que afirman que esta decisión fue compartida. Todo ello a pesar de que “la toma de decisiones compartidas ayudaría a la adherencia al tratamiento y a la seguridad del paciente, aspectos clave en la efectividad del tratamiento”, subraya Escobar.
Por su parte, la encuesta muestra que el 56% de los pacientes afirma necesitar asistencia o cuidados personales, en 24% todos los días y el 32% de forma ocasional. Sin embargo, únicamente un 10% dispone de un cuidador profesional, lo que revela que la mayoría de cuidados son brindados por los familiares. Una situación que debe revertirse, pues “el envejecimiento de la población y, en consonancia, el aumento de las personas con enfermedades crónicas complejas que necesitan cuidados especializados, nos lleva inevitablemente a tener que destinar mayores recursos a la atención domiciliaria y a los cuidados”, concluye la presidenta de la POP.
Decálogo de la POP
A tenor de los resultados de este sexto Barómetro ‘EsCrónicos’, la Plataforma ha definido 10 propuestas de mejora:
1.- Establecer mecanismos que favorezcan un diagnóstico precoz y certero y que agilicen el proceso para el desarrollo de pruebas diagnósticas.
2.- Mejorar la información y la comunicación profesional sanitario-paciente para el fomento de la corresponsabilidad, seguridad y la toma de decisiones compartidas.
3.- Mejorar la educación sanitaria general que ayude a la persona a identificar la sintomatología y contar con herramientas que le ayuden a la gestión de su enfermedad.
4.- Mejorar la coordinación entre profesionales sanitarios y niveles asistenciales para garantizar la continuidad asistencial.
5.- Flexibilizar la atención a través de la definición de un modelo que contemple la atención presencial, telemática y domiciliaria acorde con las necesidades específicas del paciente
6.- Invertir y reforzar los servicios de fisioterapia, rehabilitación, logopedia u otras terapias, así como la atención psicológica y la unidad del dolor.
7.- Destinar mayores recursos a la atención domiciliaria y a los cuidados.
8.- Desarrollar políticas que favorezcan la cohesión territorial y una mayor cooperación tanto dentro de la propia comunidad autónoma como entre comunidades.
9.- Implementar las reformas necesarias para garantizar la dignidad del paciente y el respeto a la autonomía de su voluntad e intimidad.
10.- Integrar la atención sanitaria y social.
Para leer el informe completo clica aquí.